Les maladies cardiaques à découvert : Guide du médecin
Par Dr. Miriam Sonntag
Maladies cardiaques - le terme générique
Les maladies cardiaques, première cause de maladie et de décès, font 56,5 millions de victimes par an dans le monde. Rien qu'aux États-Unis, une personne en meurt toutes les 33 secondes (1). En Europe, elles sont à l'origine de 45 % des décès (2), soit 3,9 millions de vies chaque année.
Image : Maladie cardiaque. Groupe de troubles du cœur et des vaisseaux sanguins. Certaines sont présentes dès la naissance, tandis que d'autres se développent au cours de la vie. Beaucoup sont liées à l'athérosclérose.
Les maladies cardiaques, également connues sous le nom de maladies cardiovasculaires, sont un terme générique. Il décrit divers troubles affectant le cœur et le système vasculaire. Cet article de blog se concentre sur la forme la plus répandue : la maladie coronarienne.
Nous plongerons dans les racines d'une crise cardiaque athérosclérotique et découvrirons que de nombreux cas sont non seulement évitables, mais aussi réversibles. Nous verrons comment l'adoption d'un régime à base d'aliments complets et de plantes peut aider vos patients à mener une vie saine sur le plan cardiaque.
L'athérosclérose - la maladie sous-jacente
Une crise cardiaque, ou infarctus du myocarde, n'est pas une maladie. C'est le stade final de l'athérosclérose, un processus progressif de durcissement, de rétrécissement et d'inflammation des vaisseaux sanguins. Des années d'accumulation de dommages finissent par entraîner l'obstruction complète d'une artère coronaire. Le sang riche en oxygène ne circulant plus dans l'artère obstruée, le muscle cardiaque devient ischémique et commence à mourir.
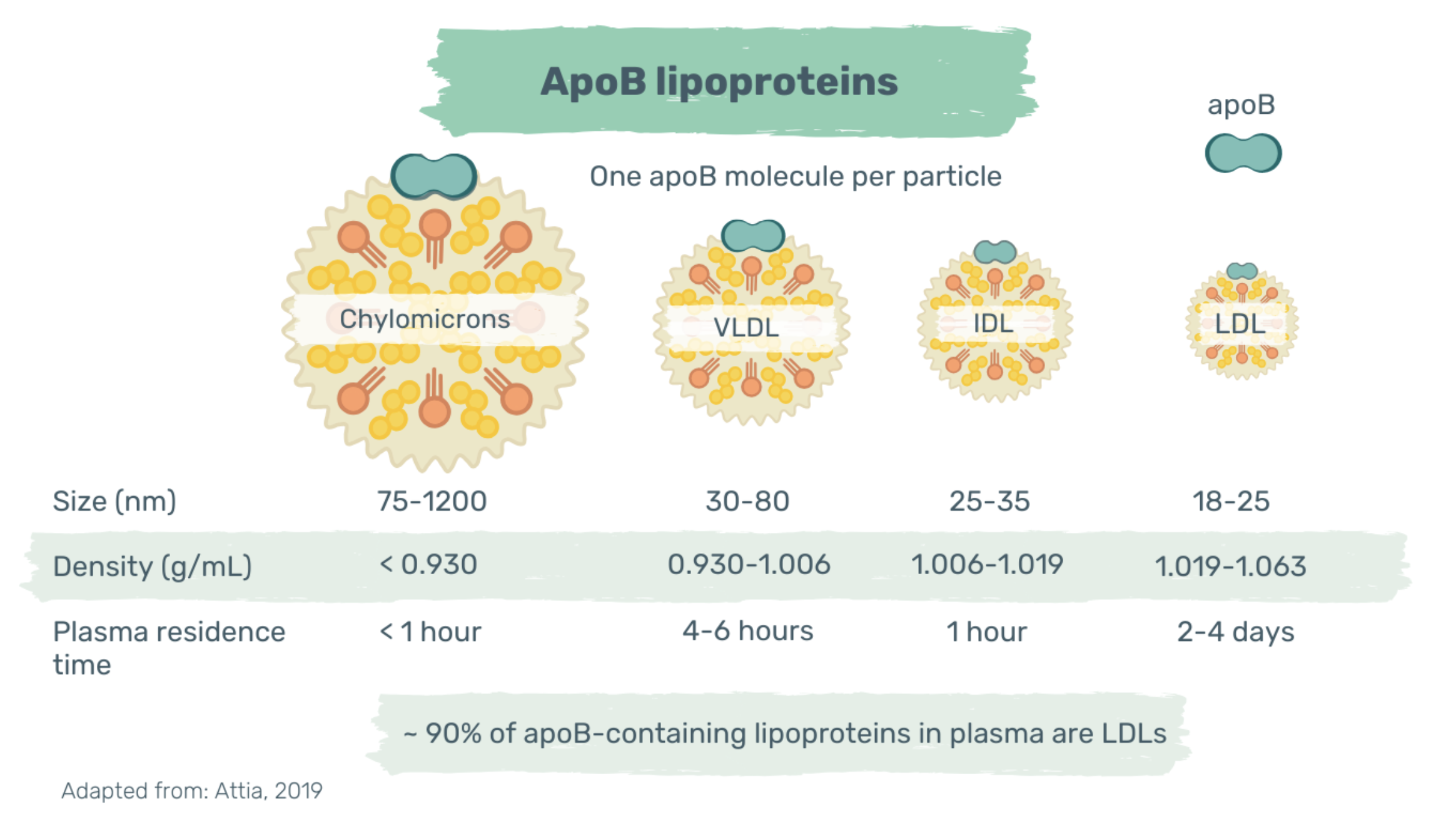
The narrowing and hardening of arteries start decades before the acute event. Apolipoprotein B (apoB)-containing lipoproteins infiltrate the artery wall and accumulate over time. At physiological levels (20-40mg/dl), apoB particles, with a diameter < 70nm, can freely enter and exit the artery wall (3). However, when plasma levels exceed this threshold, dose-dependent retention of cholesterol-rich, apoB-containing lipoproteins occurs in the artery wall.
Image : Lipoprotéines contenant de l'apoB. Les lipoprotéines riches en cholestérol contenant de l'apoB comprennent les chylomicrons, les VLDL, les IDL et les LDL. Chacune de ces particules contient une seule molécule d'apoB. ApoB = apolipoprotéine B ; VLDL = lipoprotéine de très basse densité, IDL = lipoprotéine de densité intermédiaire, LDL = lipoprotéine de basse densité. Pour en savoir plus : Attia, 2019 et Sniderman et al, 2019].
Une fois piégées, les lipoprotéines contenant de l'apoB sont modifiées par les enzymes de la paroi artérielle et par l'oxydation. Les lipoprotéines modifiées ont tendance à s'agréger et à déclencher une réponse immunitaire inadaptée (4). Les cellules immunitaires, principalement les monocytes, sont recrutées et les cellules endothéliales augmentent la production d'espèces réactives de l'oxygène. Les niveaux élevés d'espèces réactives de l'oxygène augmentent encore l'oxydation des lipides.
Image: Initiation and fatty streak formation. High plasma concentrations of apoB-containing lipoproteins (< 70nm in diameter) drive the fatty streak formation. The retained cholesterol-containing particles become modified and tend to aggregate. Monocytes infiltrate the artery wall, transform into macrophages, and internalise aggregated LDL particles. Macrophages turn into cholesterol-laden foam cells. ROS = reactive oxygen species; LDL = low-density lipoprotein. Image taken from: Linton et al., 2019]
Les monocytes recrutés et retenus se différencient en macrophages. En absorbant les lipoprotéines agrégées, les macrophages se transforment en cellules spumeuses chargées de cholestérol. L'accumulation de cellules spumeuses crée une strie graisseuse entre la tunique intima et la tunique média de l'artère.
Image : Structure de la paroi de l'artère. La paroi de l'artère se compose de trois couches distinctes.
Les stries graisseuses sont cliniquement silencieuses et peuvent régresser avec des changements de mode de vie. Cependant, une exposition prolongée à des niveaux élevés de lipoprotéines contenant de l'apoB peut les transformer en plaques fibreuses, également connues sous le nom d'athéromes. Les cellules musculaires lisses vasculaires migrent vers la tunique intima et créent un revêtement fibreux. Cette couche épaisse agit comme une barrière protectrice contre la rupture de la plaque (5).
En outre, une charge excessive en cholestérol déclenche une inflammation des macrophages ; le stress oxydatif et le nombre de cellules spumeuses augmentent. L'inflammation non résolue conduit à des plaques vulnérables avec une augmentation de la mort cellulaire des macrophages (6). Un noyau nécrotique se forme car les cellules apoptotiques ne sont pas éliminées efficacement. Les macrophages mourants libèrent des lipides et provoquent davantage d'inflammation, d'oxydation et la mort des cellules musculaires lisses (5).
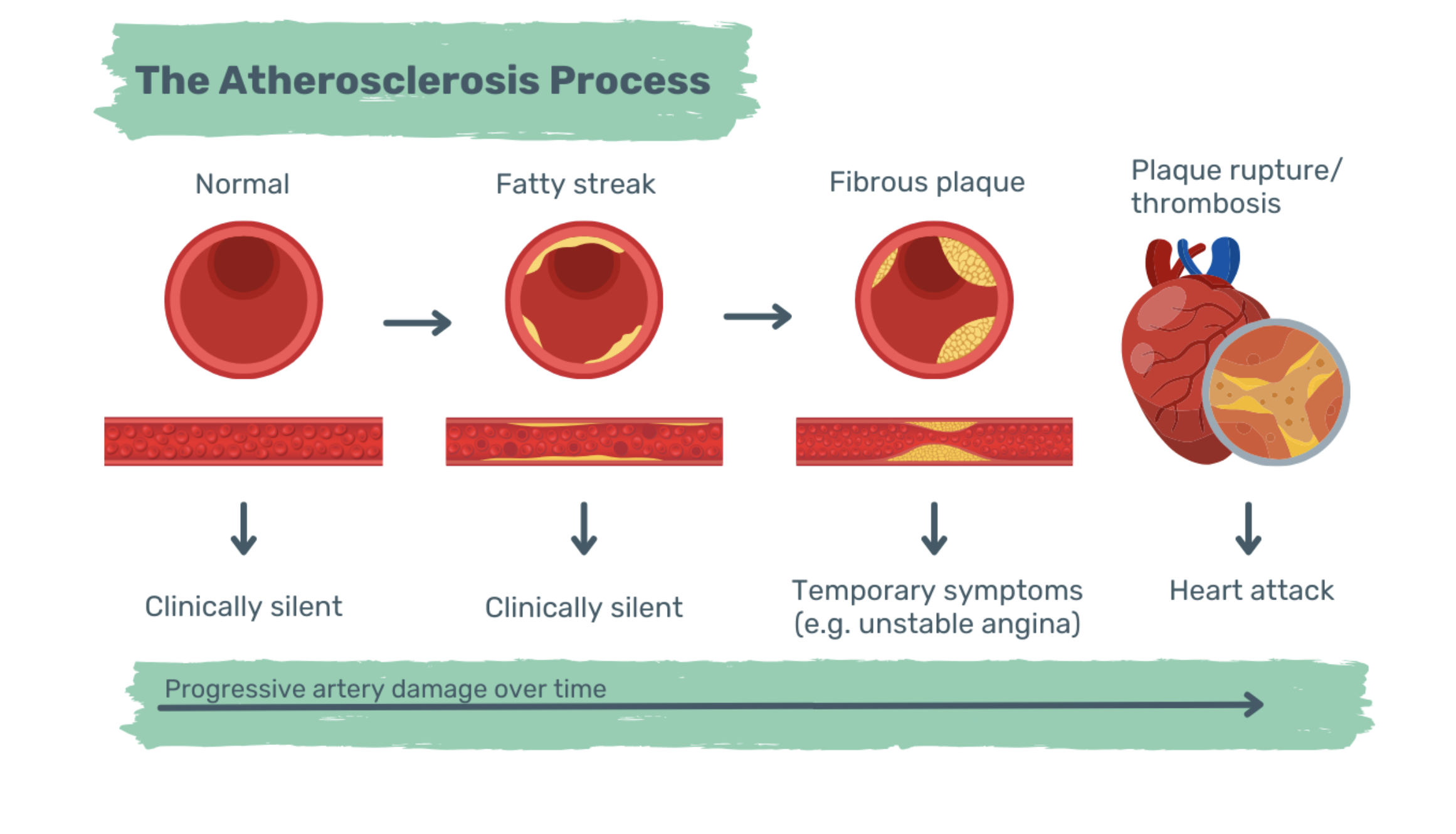
Au fur et à mesure que le noyau nécrotique se développe, la chape fibreuse s'affaiblit et finit par se rompre (7). Lorsqu'une plaque se rompt, un caillot se forme. Ce thrombus peut coaguler et fermer toute l'artère, entraînant un infarctus du myocarde, voire la mort. À un stade précoce, lorsque l'artère est considérablement rétrécie, des symptômes tels que des douleurs thoraciques, un essoufflement et de la fatigue peuvent apparaître. Pour maintenir ou retrouver une bonne santé vasculaire, la détection et l'intervention précoces sont essentielles.
Image : Le processus d'athérosclérose. Il s'agit d'un processus progressif. Au stade précoce, subclinique, la lumière du vaisseau sanguin reste ouverte. Toutefois, à mesure que la maladie progresse, la lumière du vaisseau sanguin se rétrécit progressivement jusqu'à se fermer complètement. Une artère rétrécie ou fermée ne parvient pas à fournir une quantité suffisante d'oxygène au muscle cardiaque. Les premiers signes d'une ischémie du muscle cardiaque sont des douleurs thoraciques, un essoufflement et de la fatigue.
Les deux principaux facteurs de risque
Les données scientifiques sont assez claires : plus la concentration plasmatique d'apoB est élevée, plus le risque de maladie cardiaque athérosclérotique est important. Il s'agit d'une association log-linéaire dose-dépendante.
Chez la plupart des personnes, 90 % des lipoprotéines circulantes contenant de l'apoB sont des particules LDL (3). Dans la pratique clinique, les taux plasmatiques de LDL sont estimés en mesurant le cholestérol LDL, c'est-à-dire la quantité totale de cholestérol dans les particules LDL. Les taux de cholestérol LDL plasmatique sont généralement en corrélation avec le nombre de particules LDL. Cependant, dans certaines conditions comme l'hypertriglycéridémie ou le syndrome métabolique, ces valeurs peuvent devenir discordantes. Par conséquent, pour évaluer avec précision les risques de formation de plaques d'athérome, il est préférable de mesurer à la fois le cholestérol LDL plasmatique et la concentration d'apoB (8).
Les lignes directrices actuelles recommandent un taux de cholestérol LDL inférieur à 100 mg/dL (2,6 mmol/L) chez les patients en bonne santé, un objectif validé par une réduction de 30 % du risque de mortalité cardiovasculaire (9). Un taux de cholestérol LDL de 130 mg/dL (3,4 mmol/L) ou plus augmente le risque de 50 % (10).
Cependant, de plus en plus d'éléments suggèrent de maintenir un taux de cholestérol LDL encore plus bas, idéalement entre 50 et 70 mg/dl (1,3 - 1,8 mmol/L) (11). Cette fourchette physiologiquement normale empêche l'accumulation de graisse et de cholestérol dans la paroi artérielle.
For individuals with established atherosclerotic cardiovascular disease, achieving LDL-cholesterol levels below 70 mg/dl (1.8 mmol/L) has been shown to arrest and reverse atheromas (12). These findings resonate with the targeted LDL-cholesterol values recommended by the European Society of Cardiology. They advocate for levels < 70 mg/dl (1.8 mmol/L) in high-risk and < 55 mg/dL (1.4 mmol/L) in very high-risk-patients (9).
Outre les taux élevés d'apoB en circulation, l'hypertension joue un autre rôle clé. Elle est à l'origine d'environ 50 % des décès dus aux maladies cardiovasculaires (13). Une pression artérielle élevée oblige le cœur à travailler davantage. La demande en oxygène et le risque d'ischémie du muscle cardiaque augmentent. L'augmentation de la pression artérielle entraîne une augmentation de la contraction vasculaire et du remodelage artériel. La paroi interne, appelée endothélium, est endommagée et risque davantage de développer une athérosclérose (14).
Avec un taux de cholestérol LDL élevé et une pression artérielle élevée comme principaux facteurs de risque, les maladies cardiaques sont principalement liées au mode de vie. Nous pouvons éradiquer les maladies cardiaques athérosclérotiques par un dépistage et une intervention précoces. L'American Heart Association estime qu'environ 80 % des maladies cardiovasculaires peuvent être évitées (15).
La nutrition comme solution
L'adoption d'un régime à base d'aliments complets d'origine végétale peut aider à atteindre un taux de cholestérol LDL inférieur à 70 mg/dl (1,8 mmol/L). Des preuves irréfutables suggèrent que la réduction des produits d'origine animale permet d'obtenir de meilleurs résultats. Par rapport aux omnivores, les végétaliens ont tendance à être plus minces, à avoir un taux de cholestérol plus bas, à mieux contrôler leur glycémie et à réduire leur tension artérielle (16).
En 1993, l'étude Lyon Heart Study a montré que l'adoption d'un régime méditerranéen réduisait le risque d'infarctus de 72 % (17). De même, lors d'une étude réalisée en 2018 sur une période de deux ans, des participants exempts de maladies cardiaques ont vu leur risque d'infarctus diminuer de 30 % en suivant le régime méditerranéen (18).
Manger davantage de végétaux non transformés permet non seulement de conserver des artères saines, solides et élastiques, mais aussi d'inverser l'athérosclérose. L'étude Lifestyle Heart Trial a démontré qu'une alimentation à base de végétaux, associée à l'exercice physique et à la gestion du stress, peut guérir les artères endommagées. Les patients du groupe d'intervention ont réduit la fréquence de l'angine de 91 %, la sténose de 5 % et le taux de cholestérol LDL de 34,7 % (19).
En 2014, ces résultats remarquables ont été confirmés. Dans une étude de cas portant sur 198 patients cardiaques, un régime à base de plantes sans huile s'est avéré essentiel. Sur les 177 personnes qui ont suivi le régime pendant 4 ans, une seule a subi un accident vasculaire cérébral non mortel. En revanche, 62 % de ceux qui n'ont pas suivi le régime ont connu des événements indésirables tels que des crises cardiaques ou des accidents vasculaires cérébraux. Les personnes qui mangent des aliments complets à base de plantes ont vu leurs plaques d'athérosclérose disparaître et la paroi de leurs artères se renouveler (20).
Image : Coronarographie. Angiographie avant et après 32 mois de régime végétal, sans médicament hypocholestérolémiant. L'artère descendante antérieure gauche distale, précédemment malade, a retrouvé sa configuration normale.
Les végétaux non transformés sont dépourvus de cholestérol et pauvres en graisses saturées, en glucides raffinés et en sodium. Les produits animaux et les aliments transformés sont généralement le contraire. Remplacer seulement 5 % des calories provenant des graisses laitières par des céréales complètes peut réduire de 28 % le risque de maladies cardiovasculaires (21). En revanche, remplacer les graisses saturées des produits laitiers ou de la viande par du pain blanc et d'autres glucides raffinés peut augmenter le risque (22).
En outre, les aliments végétaux regorgent d'antioxydants et de fibres. L'ajout de seulement 10 grammes de fibres par jour peut réduire le risque de maladie cardiaque de 17 % (23). Les fibres provenant d'aliments complets constituent la base d'un intestin sain. Elles permettent aux microbes sains d'être bien nourris et contribuent à réduire le cholestérol LDL et la tension artérielle (24).
En revanche, les produits d'origine animale peuvent endommager ou perturber le microbiome. Ils nourrissent les microbes inflammatoires, qui produisent le métabolite toxique triméthylamine N-oxyde (TMAO). Une augmentation du TMAO signifie une augmentation de l'inflammation vasculaire. Des taux circulants élevés et prolongés de TMAO altèrent la fonction endothéliale vasculaire (25). Par conséquent, l'artère devient plus sensible à l'athérosclérose.
Les antioxydants que sont la vitamine E, la vitamine C, le bêta-carotène et les polyphénols agissent principalement comme des piégeurs de radicaux (26). Ils réduisent les espèces réactives de l'oxygène et protègent ainsi les particules de cholestérol LDL de l'oxydation et du piégeage dans les macrophages (5). En outre, les aliments végétaux riches en nitrates et en polyphénols augmentent la production d'oxyde nitrique (27,28).
L'oxyde nitrique possède de fortes propriétés vasodilatatrices, anti-inflammatoires et antioxydantes. Il joue un rôle central dans l'homéostasie vasculaire (28). Un endothélium vasculaire sain est moins sujet à l'athérosclérose.
Message à retenir
Les aliments végétaux entiers empêchent non seulement les artères de se boucher, mais peuvent également arrêter et inverser l'athérosclérose existante. En étant naturellement pauvres en sodium et sans cholestérol, les aliments végétaux combattent les deux principaux facteurs de risque des maladies cardiovasculaires : l'hypertension artérielle et un taux élevé de cholestérol LDL en circulation.
Conseils pour encourager vos patients à manger sainement
Choisissez des graisses saines : Remplacez les graisses saturées par des graisses saines et non saturées.
Mangez l'arc-en-ciel : Essayez de manger au moins 30 aliments végétaux différents par semaine.
Augmentez votre consommation de fibres : Remplacez les céréales raffinées par des céréales complètes et ajoutez des légumineuses.
Consommez des aliments riches en antioxydants : L'ail, l'huile d'olive, les produits à base de soja et le curcuma.
Ajoutez des aliments riches en nitrates : Inclure les légumes à feuilles vertes et la betterave rouge.
Limitez les aliments ultra-transformés : Limitez la malbouffe et les glucides raffinés.
Vous êtes prêt à faire découvrir à vos patients les bienfaits d'un régime à base d'aliments complets et de plantes ? Explorez avec eux les conseils ci-dessus et commencez par le changement le plus simple et le plus efficace pour eux.
Informations complémentaires :
-
Dr Miriam Sonntag is the Medical Content Executive of the online learning platform, PAN Academy. Having worked in basic research, she knows how to decipher complex information. Working now at PAN, she scans and pours over scientific papers and books. She breaks down the latest nutritional research into actionable advice for everyday life. She is committed to sharing the bigger picture of why it is good to put more plants on your plate.
-
For more information on this topic, download the Heart Disease and Diet factsheet for patients.
For more information on this topic, download the Heart Disease and Diet factsheet for physicians.
-
Centers for Disease Control and Prevention, 2022. LDL and HDL cholesterol and triglycerides. Available from: https://www.cdc.gov/cholesterol/ldl_hdl.htm (Accessed 6 Mar 2023).
European Heart Network. European cardiovascular disease statistics 2017. Available from: https://ehnheart.org/about-cvd/the-burden-of-cvd/ (Accessed 17 Jun 2023)
Ference et al., 2017. Low-density lipoproteins cause atherosclerotic cardiovascular disease. Evidence from genetic, epidemiologic, and clinical studies. A consensus statement from the European Atherosclerosis Society Consensus Panel. Available from: https://doi.org/10.1093/eurheartj/ehx144
Ruuth et al., 2018. Susceptibility of low-density lipoprotein particles to aggregate depends on particle lipidome, is modifiable, and associates with future cardiovascular deaths. Available from: https://academic.oup.com/eurheartj/article/39/27/2562/5049093?login=false#377899879
Linton et al., 2019. The role of lipids and lipoproteins in atherosclerosis. Available from: https://www.ncbi.nlm.nih.gov/sites/books/NBK343489/
Moore et al., 2013. Macrophages in atherosclerosis: a dynamic balance. Available from: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4357520/
Gui et al., 2022. Foam cells in atherosclerosis: novel insights into its origins, consequences, and molecular mechanisms. Available from: https://www.frontiersin.org/articles/10.3389/fcvm.2022.845942/full
Sniderman et al., 2011. A meta-analysis of low-density lipoprotein cholesterol, non-high-density lipoprotein cholesterol, and apolipoprotein B as markers of cardiovascular risk. Available from: https://www.ahajournals.org/doi/10.1161/CIRCOUTCOMES.110.959247
Visseren et al., 2021. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice: developed by the task force for cardiovascular disease prevention in clinical practice with representatives of the European Society of Cardiology and 12 medical societies with the special contribution of the European Association of Preventive Cardiology (EAPC). Available from: https://doi.org/10.1093/eurheartj/ehab484
Abdullah et al., 2018. Long-term association of low-density lipoprotein cholesterol with cardiovascular mortality in individuals at low 10-year risk of atherosclerotic cardiovascular disease. Available from: https://www.ahajournals.org/doi/full/10.1161/CIRCULATIONAHA.118.034273
O’Keefe et al., 2004. Optimal low-density lipoprotein is 50 to 70 mg/dl: lower is better and physiologically normal. Available from: https://www.jacc.org/doi/full/10.1016/j.jacc.2004.03.046
Nicholls et al., 2016. Effect of evolocumab on progression of coronary disease in statin-treated patients: the GLAGOV randomized clinical trial. Available from: https://jamanetwork.com/journals/jama/fullarticle/2584184
WHO. World health report : 2002 [Internet]. [cited 2023 Aug 25]. Available from: https://www.who.int/publications-detail-redirect/9241562072
Touyz et al., 2018. Vascular smooth muscle contraction in hypertension. Available from: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5852517/
Benjamin et al., 2019. Heart disease and stroke statistics-2019 Update: a report from the American Heart Association. Available from: https://doi.org/10.1161/CIR.0000000000000659
Benatar & Stewart, 2018. Cardiometabolic risk factors in vegans; a meta-analysis of observational studies. Available from: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6301673/
de Lorgeril et al., 1999. Mediterranean diet, traditional risk factors, and the rate of cardiovascular complications after myocardial infarction. Available from: https://www.ahajournals.org/doi/10.1161/01.cir.99.6.779
Estruch et al., 2018. Primary prevention of cardiovascular disease with a Mediterranean diet supplemented with extra-virgin olive oil or nuts. Available from: https://pubmed.ncbi.nlm.nih.gov/29897866/
Ornish et al., 1990. Can lifestyle changes reverse coronary heart disease? The Lifestyle Heart Trial. Available from: https://pubmed.ncbi.nlm.nih.gov/1973470/
Esselstyn et al., 2014. A way to reverse CAD? Available from: https://www.mdedge.com/familymedicine/article/83345/cardiology/way-reverse-cad
Chen et al., 2016. Dairy fat and risk of cardiovascular disease in 3 cohorts of US adults. Available from: https://doi.org/10.3945/ajcn.116.134460
Liu et al., 2017. A healthy approach to dietary fats: understanding the science and taking action to reduce consumer confusion. Available from: https://doi.org/10.1186/s12937-017-0271-4
Liu et al., 2015. Fiber consumption and all-cause, cardiovascular, and cancer mortalities: a systematic review and meta-analysis of cohort studies. Available from: https://onlinelibrary.wiley.com/doi/10.1002/mnfr.201400449
Hartley et al., 2016. Dietary fibre for the primary prevention of cardiovascular disease. Available from: https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD011472.pub2/full
Zhu et al., 2020. Gut microbiota in atherosclerosis: focus on trimethylamine N-oxide. Available from: https://onlinelibrary.wiley.com/doi/abs/10.1111/apm.13038
Kim et al., 2012. Long-term vegetarians have low oxidative stress, body fat, and cholesterol levels. Available from: https://pubmed.ncbi.nlm.nih.gov/22586505/
Serreli & Deiana, 2023. Role of dietary polyphenols in the activity and expression of nitric oxide synthases: a review. Available from: https://www.mdpi.com/2076-3921/12/1/147
Cyr et al., 2020. Nitric oxide and endothelial dysfunction. Available from: https://pubmed.ncbi.nlm.nih.gov/32172815/
Attia , 2019. Measuring cardiovascular disease risk and the importance of apoB. Available from: https://peterattiamd.com/measuring-cardiovascular-disease-risk-and-the-importance-of-apob-part-1/ [Accessed 18 Jan 2024]
Sniderman et al., 2019. Apolipoprotein b particles and cardiovascular disease: a narrative review. Available from: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7369156/